第28回 糖尿病医会学術講演会
「妊娠と糖尿病」

総合司会
愛生会山科病院
神内 兼至 先生
|

司会
松下記念病院
原山 拓也 先生
|
「糖尿病Update ~診断からフォローアップまで~」
医療法人創健会 西村診療所 内科
末原 節代 先生
 妊娠糖尿病(gestational diabetes mellitus GDM)は「妊娠中にはじめて発見または発症した、糖尿病に至っていない(すなわち“明らかな糖尿病”のレベルにはない)糖代謝異常」と定義され、最近の晩産化社会の進展と相まって、今後ますます重要な問題になると考えられる。一般に、妊娠が進むほど胎児のブドウ糖要求量が増加し、健常状態では母体は低血糖傾向となる。しかし一方、妊娠に伴い胎盤から分泌されるインスリン拮抗ホルモンやインスリンを分解する蛋白分解酵素の分泌が亢進し、インスリン抵抗性が増大する。その結果、妊娠後半期には妊娠前の1.5~2倍のインスリンが必要となり、インスリン分泌が不十分で増大するインスリン抵抗性に対応できない場合、GDM発症に至る。GDM発症にはいつくかの危険因子が知られている(表1)。
妊娠糖尿病(gestational diabetes mellitus GDM)は「妊娠中にはじめて発見または発症した、糖尿病に至っていない(すなわち“明らかな糖尿病”のレベルにはない)糖代謝異常」と定義され、最近の晩産化社会の進展と相まって、今後ますます重要な問題になると考えられる。一般に、妊娠が進むほど胎児のブドウ糖要求量が増加し、健常状態では母体は低血糖傾向となる。しかし一方、妊娠に伴い胎盤から分泌されるインスリン拮抗ホルモンやインスリンを分解する蛋白分解酵素の分泌が亢進し、インスリン抵抗性が増大する。その結果、妊娠後半期には妊娠前の1.5~2倍のインスリンが必要となり、インスリン分泌が不十分で増大するインスリン抵抗性に対応できない場合、GDM発症に至る。GDM発症にはいつくかの危険因子が知られている(表1)。
GDM診断基準は、かつては妊婦の将来の糖尿病発症リスクに基づいて制定されていたが、近年周産期合併症に対する治療介入という観点から見直しが図られ、2008年のHAPO study(N Engl J Med 358 :1991, 2008)に基づいて2010年7月に改訂された。しかし学会によってなお完全に一致を見なかったため、日本産婦人科学会、日本糖尿病学会、日本糖尿病・妊娠学会が統一基準を作成し2015年8月1日からはこの新診断基準が用いられている(表2)。
GDMのスクリーニングは、まず妊娠初期に行うことが重要である。随時血糖95㎎/dl以上もしくは随時血糖値にかかわらず糖尿病素因のある場合に75gOGTTを行う。初期スクリーニングが正常であっても妊娠後半期になるとインスリン抵抗性のさらなる亢進により、血糖上昇を引き起こすことがあるため、妊娠中期に50gGCTを行い、1時間値が140mg/dl以上の場合に75gOGTTを施行し、再度GDMの診断を行う。
母体の高血糖は様々な合併症を引き起こすことが知られており(表3)、GDMと診断されれば管理が必要となる。診断基準が日本とやや異なるところがあるが、GDMに対する大規模治療介入RCTであるACHOIS trial(N Engl J Med 352:2477,2005)、Maternal-Fetal Units Network Study(N Engl J Med 361:1339,2009)において治療介入群で母児の合併症が有意に低下することが明らかにされている。
妊娠中の血糖管理目標は、空腹時血糖100mg/dl未満、食後2時間血糖120mg/dl未満、GA15.8%未満である。管理の実際は、まずは食事・運動療法を行い、十分な管理が得られなければ、薬物療法(インスリン療法)の適応となる。食事療法の基本となる1日摂取カロリーは、非妊娠時標準体重×30kcal+付加量(厚労省食事摂取基準により初期+50 kcal,中期+250 kcal、末期+450 kcal、授乳期+350 kcal)とする。ただし、付加量は母体の体重増加、胎児発育状況、ケトン体の有無などをみながら調整し、肥満妊婦は付加を行わないなど妊婦毎に柔軟に対応すべきである。食後の血糖コントロールが困難な場合は、1日5~6回の分割食を行い、それでも血糖管理が得られなければ、積極的にインスリン導入を行う。運動療法については、まずメデイカルチェックを行い、問題なければ、母体心拍数<150回/分で、ウォーキングやストレッチなどの軽い運動を食後1~2時間後に2~3回/週程度が推奨される。
GDMの多くは食事療法で良好な管理が可能だが、一部はインスリン治療を要する。演者の自験例でインスリン治療を要した患者さんの妊娠・出産のアウトカムの検討結果を示す(第29回日本糖尿病・妊娠学会年次学術集会で発表)。対象は、2010年から2013年までに単胎を分娩した妊娠糖尿病125例。インスリン療法を要したのは17.6%(22/125例)。インスリン療法の有無での妊娠・出産のアウトカムには有意差は認めなかった。産後の再評価の75gOGTTでは、インスリン治療必要例の33.3%(6例)のみならず不要例の18.7%(17例)が境界型、もしくは糖尿病型を呈していた。すなわちインスリン治療の必要性に関わらず産後の耐糖能異常に留意する必要がある。また、産後に耐糖能異常を呈した群(境界型21例、糖尿病型2例)は、妊娠中の血糖管理や児に関して正常型と有意な差は認めなかったが、妊娠中のインスリン導入率と母体の体重増加の程度が高い傾向がみられた。
産後、糖尿病へ進展しやすい危険因子として、肥満、糖尿病家族歴、GDMの診断時期が早期、産後早期の糖負荷試験の異常などがある。GDMが将来2型糖尿病になりやすいとする報告は多く、O’Sullivanによれば、15年後には約40%が糖尿病へ進展するという(O’Sullivan JB:Subsequent morbidity among GDM women. Sutherland HW,Stowers JM eds.Carbohydrate metabolism in pregnancy and the newborn.p174-80, Churchill Livingstone,1984)。これらの報告はGDMの産後のフォローアップ(F/U)の重要性を示している。すなわち産後に正常型を呈していたとしても、将来の2型糖尿病発症を抑制するためには、長期のF/Uが必要である。実際の方法としては、産後6~12週以降に75gOGTTを行い、糖尿病型は糖尿病として管理を行い、境界型は3~6ヶ月毎のF/U、正常型は年1回のF/Uを行う。ただし、肥満や糖尿病家族歴など糖尿病へ進展しやすい危険因子を有する場合は、正常型であってもF/Uの間隔の短縮が望ましい。
昨年、成育医療センターの荒田らによりGDMのF/Uの実態把握を目的とした全国調査が行なわれたのでその一部を紹介する。対象はアンケートに回答した糖尿病専門医157名、周産期研修施設の内科医206名。医師は、GDMは将来2型糖尿病に移行しやすいという情報提供は行ってはいるものの、産後の再評価で正常型の場合は、60~70%がその後のF/Uがなされておらず、管理が不十分であるという結果であった。そこで、正常型の長期のF/Uをどこで行うのがよいかという質問には、糖尿病専門医や産婦人科医よりは、内科ベースのクリニックが適当との回答が約50%と最多であった。育児による多忙や転居といった患者側の要因もあり、長期のF/Uには、糖尿病専門医や産婦人科医だけで行うのではなく、地域の家庭医、保健師との密接な連携が望まれる。
表1 妊娠糖尿病の発症の危険因子
・35歳以上
・尿糖陽性
・原因不明の先天異常児の分娩既往
・妊娠中の過度な体重増加
・妊娠糖尿病の既往
・巨大児分娩の既往
・原因不明の流早産・死産の既往
表2 妊娠中の糖代謝異常と診断基準(2015年8月より使用)
診断基準
1)妊娠糖尿病(GDM)
75gOGTTにおいて、次の基準の1つ以上を満たした場合に診断する
①空腹時血糖 ≧ 92mg/dl
②1時間値 ≧ 180mg/dl
③2時間値 ≧ 153mg/dl
2)妊娠中の明らかな糖尿病 overt diabetes in pregnancy
以下のいずれかを満たした場合に診断する
①空腹時血糖 ≧ 126mg/dl
②HbAlc ≧ 6.5%
随時血糖値≧200mg/dlあるいは75gOGTTで2時間値≧200mg/dlの場合は、妊娠中の明らかな糖尿病の存在を念頭におき、①または②の基準を満たすか確認する
3)糖尿病合併妊娠 pregestational diabetes mellitus
①妊娠前にすでに診察されている糖尿病
②確実な糖尿病網膜症があるもの
表3 母児に起こりうる合併症
母体合併症
ケトーシス
インスリン使用時の低血糖
流産・早産
妊娠高血圧症候群
羊水過多症
巨大児にもとづく難産
児合併症
先天奇形・胎児仮死
胎児発育遅延
巨大児
肩甲難産による骨折
神経麻痺
低血糖・黄疸・多血症
低カルシウム血症
多血症・呼吸異常
将来の2型糖尿病リスク上昇
「糖尿病合併妊娠の管理 ~妊娠前から分娩後まで~」
大阪府立母子保健総合医療センター 母性内科 部長
和栗 雅子 先生
 妊娠初期には悪阻や胎児側へのブドウ糖輸送の開始によりインスリン必要量は減る.中期以降は胎盤由来のインスリン拮抗ホルモンの分泌・胎盤でのインスリン分解・アディポサイトカインの影響等によるインスリン必要量の増加と,胎児のエネルギー需要・母体膵β細胞のインスリン分泌能増大と,母体の摂食量・運動量の変化等との兼ね合いで,血糖値は変動しやすく、妊娠週数に合わせた管理が必要とされる。
妊娠初期には悪阻や胎児側へのブドウ糖輸送の開始によりインスリン必要量は減る.中期以降は胎盤由来のインスリン拮抗ホルモンの分泌・胎盤でのインスリン分解・アディポサイトカインの影響等によるインスリン必要量の増加と,胎児のエネルギー需要・母体膵β細胞のインスリン分泌能増大と,母体の摂食量・運動量の変化等との兼ね合いで,血糖値は変動しやすく、妊娠週数に合わせた管理が必要とされる。
『糖尿病合併妊婦』で問題となるのは,妊娠初期の高血糖で先天奇形が起こりやすいこと,妊娠中も高血糖が続けば,母体側では網膜症・腎症の悪化や妊娠高血圧症候群,切迫流早産,羊水過多症,尿路感染症が起こりやすく,胎児側では巨大児,呼吸障害,高ビリルビン血症,低血糖,周産期死亡等が起こりやすいことである。また、妊娠中の厳格な管理の反動や育児優先のため、分娩後は糖尿病や糖尿病合併症が悪化することが多いことも大変問題である。
これらを予防するためには、妊娠中だけでなく、妊娠前から厳格に血糖管理すること、分娩後も自己管理を継続することが重要である。
本講演では、『糖尿病合併妊婦』の妊娠前・妊娠中・分娩後の管理の注意点について概説した。
1.妊娠前管理
①良好な血糖コントロールの達成、維持(目標:HbA1c<7.0%)②食事療法、血糖モニタリング、インスリン療法の徹底的な教育③糖尿病合併症の評価と治療④経口血糖降下薬のインスリンへの変更⑤ACE阻害薬・ARB・スタチン・フィブラート等の薬剤の中止、を妊娠前に指導しておく。
2.血糖モニタリング
厳格な血糖管理のためには血糖自己測定(SMBG)が必要である。測定の回数や時間帯は血糖コントロール状態により異なるが4回/日(空腹時、毎食後)か7回/日(毎食前後、就寝前)が多い。妊娠中の目標血糖値(mg/dl)は空腹時70~100、食後1h<140、食後2h<120が推奨されている。HbA1cに関しては、統一されていないが、HbA1c<6.2%が推奨されている(ADAではHbA1c<6.0%、わが国の多施設共同研究の結果よりHbA1c<5.8%、GA<15.8%も推奨)。
また、連続血糖モニタリング(CGM)も有効であり、最近はよく利用されている。
3.食事療法
妊娠中の食事療法の特徴は胎児の発育に必要なエネルギー量を付加することと,血糖変動を少なくするために分割食にすることである。
摂取総カロリーは標準体重×30kcalを基本とし、非肥満妊婦(BMI<25)では、妊娠初期/中期/末期/産褥期に+50/+25/+450/+350kcal(日本人の食事摂取基準)又は、妊娠時期に関わらず+200kcal(産婦人科診療ガイドライン)を付加する。肥満妊婦(BMI≧25)は妊娠中の付加はなく授乳中は個別対応とする。1日3回食で食後血糖が目標値を超えれば、分割食を試みる。その場合は各食事(主に炭水化物)を2:1あるいは1:1に分割し、1日5~6分割食にする。
最近はカーボカウント法も取り入れることも増えている。2型糖尿病でも食事中の炭水化物量を調整する(摂取糖質量を一定にする)基礎カーボカウントを指導し、主に基礎-追加インスリン療法を行っている1型糖尿病患者には、食事中の炭水化物量に応じてインスリン量を調整する応用カーボカウントは糖尿病合併妊婦にとっても有効である。
4.運動療法
肥満合併、軽い耐糖能異常の2型糖尿病や妊娠糖尿病例には、運動療法も大変有効である。インスリン使用者も低血糖に注意し慎重にしなければならないが、運動可能である。開始前に、運動療法可能であるか、内科・産科・整形外科的なメディカルチェックを必ず行ない、運動前後に血圧・脈拍・血糖を確認することも大切である。
5.インスリン療法
2型糖尿病においても,食事療法により目標血糖値が達成できない場合、強化インスリン療法を導入する。1日4~5回の頻回注射でコントロール困難な場合は持続皮下インスリン注入療法(CSII)を試みる。また最近はパーソナル(リアルタイム)CGM機能搭載インスリンポンプ(SAP:Sensor Augmented Pump)も利用可能となった。
妊娠経過とともにインスリン必要量は増えるため、SMBGの値をみながらインスリン量を調節する。分娩後、インスリン需要量が急激に減少するので分娩前の約1/2より開始し,SMBGの値をみながら調節する。
6.症例提示
症例1:不妊治療前の検査で2型糖尿病と診断され、一旦目標値まで改善したが、その後通院を自己中断し、コントロール不良状態で妊娠判明時HbA1c>8%であった例
症例2:妊娠前は検査を受けたことがなく、妊娠初期HbA1c9.4%、胎児心奇形、発育不全を認めた妊娠中の明らかな糖尿病例
症例3:3C(CGM,カーボカウント,CSII)で管理した1型糖尿病例
症例4:妊娠前・分娩後の管理不良により、流産・先天奇形、失明、透析導入となった網膜症・腎症合併2型糖尿病例
7.病院以外での教育・指導
病院の診察室や病棟での医療者からの指導のみでは十分でないことも多く、同じ糖尿病の仲間が参加する病院および他施設共同の患者会や、サマーキャンプでの勉強会や「糖尿病をもつ女性が安全に安心して妊娠出産に臨むために」作成したリーフレットやDVD、冊子等での情報提供が非常に有効である。
「糖代謝異常合併妊娠と児の長期予後 ~DOHaDの視点から~」
洛和会音羽病院 総合女子医学健康センター 所長
佐川 典正 先生
1.Developmental Origins of Health and Disease(DOHaD)とは
 近年先進国では食生活の変化や車の普及に伴う運動不足などから肥満を背景とした糖代謝異常の増加が大きな社会問題となっている。Barkerら1)による成人病胎児期起源仮説(fetal origins of adult disease)以来、胎児プログラミングに関する多くの研究が行われ、非感染性疾患(non-communicable disease; NCD)の発症リスクが胎児期~小児期の栄養やストレスなど環境と密接に関連していることが明らかになってきた2)。多くの疫学研究や動物実験の結果、子宮内~新生児期に、各種臓器機能が形成される過程でホルモンや低酸素など様々なストレスにさらされることで臓器に特有の遺伝子発現がエピジェネティックな機序により調節され、その結果として、生涯の表現型(各種の非感染性疾患罹患リスク)が形成されることが明らかになった。このような理解に基づいて、胎児期~新生児期の機能形成期(Developmental)の環境がその臓器の健康度(Health)と疾患感受性(Disease)を規定する、すなわち、Developmental Origins of Health and Disease(DOHaD)という概念が提唱されるに至った3)。
近年先進国では食生活の変化や車の普及に伴う運動不足などから肥満を背景とした糖代謝異常の増加が大きな社会問題となっている。Barkerら1)による成人病胎児期起源仮説(fetal origins of adult disease)以来、胎児プログラミングに関する多くの研究が行われ、非感染性疾患(non-communicable disease; NCD)の発症リスクが胎児期~小児期の栄養やストレスなど環境と密接に関連していることが明らかになってきた2)。多くの疫学研究や動物実験の結果、子宮内~新生児期に、各種臓器機能が形成される過程でホルモンや低酸素など様々なストレスにさらされることで臓器に特有の遺伝子発現がエピジェネティックな機序により調節され、その結果として、生涯の表現型(各種の非感染性疾患罹患リスク)が形成されることが明らかになった。このような理解に基づいて、胎児期~新生児期の機能形成期(Developmental)の環境がその臓器の健康度(Health)と疾患感受性(Disease)を規定する、すなわち、Developmental Origins of Health and Disease(DOHaD)という概念が提唱されるに至った3)。
2.糖代謝異常合併妊娠から生まれた児は将来糖尿病になりやすいか?
糖尿病合併妊娠のため子宮内で高血糖に曝された胎児が成長後に肥満や耐糖能異常を発症し易いことが多くの疫学研究や動物実験で証明されている4,5)。
胎生期の過栄養は低栄養と同様に神経内分泌系、エネルギー恒常性、代謝調節系など成長後の各種疾患発症リスクの増加と関連しているが、環境因子が胎児に作用する時期によってエピジェネティックな影響が作用する遺伝子が異なるので、発症する疾患の多様性が生じる。近年先進国で増加している肥満妊婦や妊娠糖尿病合併妊娠などは胎生期過栄養の典型的な例である。妊娠糖尿病ではエネルギー代謝にかかわるレプチンやアディポネクチン遺伝子や肥満にかかわる遺伝子MESTのメチル化が変化しており、これら遺伝子の発現を介して成長後の肥満や糖代謝異常が発症し、さらには次世代にも異常体質が継代されると考えられる5)。
3.胎児プログラミングによる成長後の耐糖能異常発症予防の可能性
胎児期~新生児期に高インスリン環境に曝されることが、成長後の糖代謝異常発症リスクの主な原因であることから、妊娠中に母体の血糖値を適切に制御できれば胎児期から新生児期にかけての高インスリン血症と視床下部のmalprogrammingを予防でき、成長後の肥満や耐糖能異常を予防できると考えられる。また、新生児期の過栄養を避けることでも高インスリン血症を防ぐことが出来るので、成長後の耐糖能異常発症の予防効果が期待できる6)。
一方、胎児プログラミングは周生期にepigeneticsを介して行われることから、このステップへの介入により成人病発症を予防する試みも行われている。Hansonらは、DNA メチル化など遺伝子発現のepigenetic 制御に関連するとされる葉酸を母獣あるいは新生仔に補充することで、胎生期の低蛋白に起因する成長後の種々のphenotypeやepigenotypeを調節できると報告している7)。また、母乳栄養が胎児プログラミングを改善できるかどうかを検討した報告8)もある。
4.糖代謝異常発症リスク軽減への妊娠成立前からの取り組み
糖尿病の発症を予防するために様々な介入が行われてきたが、成人後に食事療法や体重制限などの形で介入することでは効果が少ない。その理由としては、摂食中枢での食欲や食事の嗜好などの制御機構は胎生期~小児期に形成されるので、成人後に介入してもそれらは変えられない。従って、成人後に栄養指導をしても生活習慣の改善が持続しないと考えられる。妊娠成立後1,000日間は発達期の可塑性が作動する時期なので、この期間の栄養やストレスなど成育環境が成長後の糖代謝異常発症予防には重要である9)。妊娠の後半以降に介入してもその児の成長後の非感染性慢性疾患(NCD)発症を予防する効果は少ない。また、今の世代の子宮内環境の劣悪さに起因する児への不利益は何ら介入をしない場合には次世代にも引き継がれることから、胎児期さらには妊娠前からの予防的介入が重要である9)。そして、介入が早期であればあるほど効果はより大きい。
このように、発症機序が解明されるに伴ってそのステップを抑制ないし促進することで成人期のメタボリック症候群発症を予防できる(先制医療)可能性がある。今後この視点からの研究の発展が期待される。
参考文献
1. Barker DJ, et al., The Lancet, i:1077-81, 1986.
2. Godfrey KM, et al.: Pediatr Res., 61:5R-10R, 2007.
3. Gluckman PD and Hanson MA: Science, 305: 1733-1736, 2004.
4. Clausen TD, et al.: J Clin Endocrinol Metab, 94:2464-70, 2009.
5. Hajj NL, et al.: Reproduction, 148: R111-R120, 2014.
6. Plagemann A, et al.: Dev Neurosci, 21:58-67, 1999.
7. BurdgeGC, et al. : J Nutr, 139: 1054-60, 2009.
8. Djiane J and Ating L: J Physiol Pharmacol, 59(Suppl 1): 55-63, 2009.
9. Hanson MA, et al.: BMC public Health, 12:1025;1-9, 2012.
第29回 糖尿病医会学術講演会
「積極的な糖尿病腎症のマネージメントを考える」

総合・ディスカッション司会
八田内科医院
八田 告 先生
|

講演司会
京都第二赤十字病院
長谷川 剛二 先生
|

講演司会
かぎもとクリニック
鍵本 伸二 先生
|

ディスカッション司会
京都医療センター
島津 章 先生
|
「糖尿病腎症におけるCKD教育入院と地域連携の実際」
京都医療センター 腎臓内科 科長
八幡 兼成 先生
 世界での透析患者は増加の一途をたどっており、これは日本でも同様である。CKD診療に求められることは、透析に至らせない・遅らせる、合併症を予防する・早期発見する、などが挙げられる。そのためには早期からの患者教育が必要である。CKD教育入院とは、「末期腎不全による症状が出現する前のCKD患者が、腎不全の進行を遅らせる目的で1-2週間入院し、医療の各職種 (医師、看護師、薬剤師、栄養士など)による指導を受け、CKDに向き合う方法を学ぶこと。」(Kose et.al. Clin Pharmacol. 2014; 8:71)と書かれている。上野らは469例のCKD患者において、GFR低下速度、尿蛋白、塩分摂取量を教育入院前と入院後12か月で比較し、教育入院後は塩分摂取量が低く維持され、尿蛋白も減少、短期的にはGFRの改善を認めたと報告している (上野, 八田ら. 日腎会誌 2013; 55:956)。また教育入院により塩分に対する味覚が改善するという報告もある(Kusaba et al. Kidney Int 2009; 76:639)。日本腎臓学会発行のエビデンスに基づくCKD診療ガイドライン2013にはCKDステージ3以降においては専門医が診療することで腎機能低下速度が緩やかになり、透析導入すべき時期を遅延できる可能性があるため、腎臓専門医への紹介を推奨すると書かれている。専門医の行う薬剤の調整としては、RA系阻害薬、スタチン、ESA製剤、目標血圧を維持するための降圧薬の開始、およびNSAIDsなど腎毒性物質の中止が挙げられる。さらに、専門医のみならず看護師、栄養士など多職種介入により腎機能低下速度を減少させうることも示されている。専門医への紹介の効果は、チーム医療による部分も大きい。しかし、通院治療のみでは多職種による全人的なかかわりは困難である。そこに教育入院の意義があると考えられる。
世界での透析患者は増加の一途をたどっており、これは日本でも同様である。CKD診療に求められることは、透析に至らせない・遅らせる、合併症を予防する・早期発見する、などが挙げられる。そのためには早期からの患者教育が必要である。CKD教育入院とは、「末期腎不全による症状が出現する前のCKD患者が、腎不全の進行を遅らせる目的で1-2週間入院し、医療の各職種 (医師、看護師、薬剤師、栄養士など)による指導を受け、CKDに向き合う方法を学ぶこと。」(Kose et.al. Clin Pharmacol. 2014; 8:71)と書かれている。上野らは469例のCKD患者において、GFR低下速度、尿蛋白、塩分摂取量を教育入院前と入院後12か月で比較し、教育入院後は塩分摂取量が低く維持され、尿蛋白も減少、短期的にはGFRの改善を認めたと報告している (上野, 八田ら. 日腎会誌 2013; 55:956)。また教育入院により塩分に対する味覚が改善するという報告もある(Kusaba et al. Kidney Int 2009; 76:639)。日本腎臓学会発行のエビデンスに基づくCKD診療ガイドライン2013にはCKDステージ3以降においては専門医が診療することで腎機能低下速度が緩やかになり、透析導入すべき時期を遅延できる可能性があるため、腎臓専門医への紹介を推奨すると書かれている。専門医の行う薬剤の調整としては、RA系阻害薬、スタチン、ESA製剤、目標血圧を維持するための降圧薬の開始、およびNSAIDsなど腎毒性物質の中止が挙げられる。さらに、専門医のみならず看護師、栄養士など多職種介入により腎機能低下速度を減少させうることも示されている。専門医への紹介の効果は、チーム医療による部分も大きい。しかし、通院治療のみでは多職種による全人的なかかわりは困難である。そこに教育入院の意義があると考えられる。
当院でも2013年1月からCKD教育入院パスを導入し、2016年3月末までで198例に適応した。以下に概要を示す。1日目には24時間蓄尿と24時間血圧測定を行う。これらにより、入院当初の塩分摂取量や血圧コントロールを確認する。2日目は循環器内科受診と栄養指導を行っている。CKDは心血管イベントのハイリスク群であるため、元々循環器内科を受診している患者以外は入院中に受診してもらっている。必要に応じて心エコー・運動負荷検査・心筋シンチを行い、虚血が疑われれば冠動脈造影まで行う。3, 4日目は土日になるため検査は無いが、看護師によるCKDパンフレットの読み合わせなどの関わりがあり、また腎臓食に慣れること自体が非常に重要な治療である。5日目は医師による腎臓病教室、脂肪計測CTを行っている。教室の内容はどちらかと言えば早期のCKDに焦点を当てている。6日目は看護師による腎臓病教室、昼間・夜間12時間毎の蓄尿、骨密度測定、ABI測定を行っている。この日の教室は腎代替療法に焦点を当てているが、血液透析・腹膜透析だけでなく、腎移植も含めた3つの治療につきしっかり情報提供できるよう努めている。12時間毎の蓄尿により夜間の塩分排泄の割合が計算でき、降圧剤の選択にも生かすことができる。退院前にはICを行い、退院後に気をつける点などを話している。
当院では教育入院に先立ち、伏見CKD連携パスも稼働している。これは伏見医師会と共同で作成したもので、CKDの早期紹介に役立っている。伏見区以外の患者さんにも積極的に適応している。特徴として開始時に連携パスの説明書及び啓発パンフレットを同封してCKDの啓発を行い、さらに患者さんを紹介していただけるように努めている。稼働2年半経った時点ではかかりつけ医にアンケート調査を行い、よりかかりつけ医の考えを反映したものに改良した。経過表形式のパス用紙は本来患者さん受診時にやり取りされるべきものであるが、かかりつけ医から返送されない場合もある。そんな場合にも当院の電子カルテに取り込んであるものを印刷して返すようにしている。「押しつけ型のパス」と呼んでおり、CKDのことを思い出してもらえるように努めている。
最後に少しだけCKDと運動療法につき触れた。CKD患者の身体能力は低下しており、心機能保持や血糖コントロール改善の観点からは運動を勧める根拠がある。しかし運動療法が腎機能を保持するかどうかはまだエビデンスが不足している。またCKD患者にどのような運動を勧めるべきかも確立したものはない。今年の診療報酬改訂で「進行した糖尿病性腎症に対する運動指導の評価」が設定された。基本的な考え方は糖尿病性腎症の患者が重症化し透析導入となることを防ぐため、進行した糖尿病性腎症の患者に対する質の高い運動指導を評価するものである。しかし先に述べたように、腎機能保持についてはエビデンス不足であり、また算定要件が厳しいため実際に算定できる施設がどのくらいあるのか未知数である。
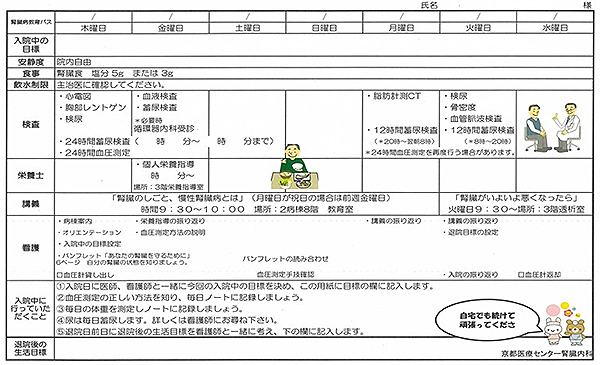
「糖尿病透析予防における栄養指導の実際
~京都の現状を踏まえて~」
京都桂病院 栄養科 科長
川手 由香 先生
1)はじめに
 透析患者は年々増加し2014年末では32万人を超え、新規導入患者の原疾患は1998年以降糖尿病性腎症が最多となっており、これらにかかる医療費も増加している。このことから平成24年の診療報酬改定で糖尿病透析予防指導管理料が新設された。
透析患者は年々増加し2014年末では32万人を超え、新規導入患者の原疾患は1998年以降糖尿病性腎症が最多となっており、これらにかかる医療費も増加している。このことから平成24年の診療報酬改定で糖尿病透析予防指導管理料が新設された。
2)糖尿病透析予防指導管理料
糖尿病透析予防指導管理料は、糖尿病患者に対し、医師と看護師又は保健師、管理栄養士等が連携し透析予防に資する指導や重点的な医学管理について評価され新設された。
対象は、医師が指導の必要があると認めた糖尿病性腎症2期以上のHbA1c(NGSP値)6.5%以上又は内服やインスリン製剤を使用している通院患者で、診療報酬は月1回に限り350点算定できるが、外来及び集団栄養指導料や特定疾患管理料との併算定は不可である。
施設基準として、糖尿病指導経験が5年以上の専任の医師・看護師・管理栄養士で構成される透析予防チームが設置されていること、医師・看護師のうち少なくとも1名以上は常勤であること、勤務医の負担軽減及び処遇の改善に資する体制整備がされていること、糖尿病教室の定期実施なども必要要件とされている。
届け出は「基本診療料の施設基準等及びその届け出に関する手続きの取り扱いについて」、「前年度における病院勤務医の負担の軽減及び処遇の改善に資する計画の成果」、「専任スタッフの経験が確認できる書類」が必要である。
またアウトカム評価として、1年間に算定した患者の人数、状態の変化等(HbA1c、血中Cre又はeGFR、血圧)について報告しなければならない。
3)京都府の実施状況
腎臓専門医が中心となって京都の腎臓病発症及び進展予防を目的に組織されている京都腎臓病総合対策推進協議会が、平成26年1月~2月に京都府の病院173件と糖尿病医会加盟の内科を標榜する診療所148件の計321件に対し、糖尿病透析予防指導実施状況の調査を郵送で依頼し実施した。
結果、配布321件に対し回収115件(回収率36%)で、透析予防の実施については28件(全体の24%)が実施しており、内訳は病院15件、診療所12件、未記入1件で、うち15件が診療報酬を算定していた。
「開始時期」は診療報酬が新設された平成24年が12件の最多で、1ヶ月当たりの指導数は1~3人が11件、4~6人が8件と、1~6人が全体の68%を占めていた。
算定要件で定められている職種(医師・看護師・管理栄養士)以外が指導しているか否かについては19件が指導していると答え、そのうち「薬剤師」が2件で、「薬剤師と理学療法士」「薬剤師と臨床工学士」「健康運動指導士」が各々1件であった。
登録医師の所属診療科は糖尿内科19件、一般内科6件、腎臓内科5件であった。
実施していないと答えた施設にその理由を尋ねると、35件が「経験年数を満たすスタッフがいない」、31件が「糖尿病教室を実施できていない」、27件が「忙しい」と回答した。
困っていること、課題に感じていることの自由記載では、医師は「診療報酬が手間のわりにないに等しい」、管理栄養士は「医師からの指導依頼が少ない」、事務は「職種間のスムーズな連携」と回答があった。
糖尿病透析予防指導の制度に対する意見は「マンパワー不足で実施できない」「施設基準の要件が厳しすぎる」「特定疾患管理料を月2回算定する方が高点数となる」「実施病院の立ち上げまでのプロセスを知りたい」「制度そのものを知らなったので前向きに検討する」などであった。
4)京都桂病院の透析予防指導の実際 ~栄養指導を中心に~
平成24年12月から準備に入り、翌年9月試行的にスタート、26年1月から本格的にスタートした。平成25年度は4人の患者に対し合計11回指導し、26年度は5人に16回、27年度は20人に62回指導した。
当院の特徴は管理栄養士と看護師が同席で指導を行い、3回継続を必須とし、2回目と3回目は薬剤師が加わることである。患者が希望すれば4回以降も継続可能で多くの患者が継続している。患者は初回指導までに3日間の食事記録を管理栄養士宛てに提出する。それを初回指導までに管理栄養士が栄養計算し食事指導のベースとしている。
昨今は患者の高齢化が進み、食品交換表の理解が困難な方も少なくなく、簡易な指導媒体を作成し、患者の理解力に応じ使い分けている。特に重点を置いているのは低栄養対策と塩分の適量摂取で、「指示栄養量をしっかり食べる」「塩分はとり過ぎない」ように指導している。摂取塩分量は随時尿から推定算出し指導にあたっている。平成27年度実施した患者の初回と最終指導時の平均塩分摂取量は9.82gと9.55gで、HbA1cが改善又は維持した患者は9名で全体の45%、血中クレアチニン又はeGFRが改善又維持した患者は12名で60%、血圧が改善又は維持した患者は15名で75%であった。
5)さいごに
京都府における糖尿病透析予防指導の実施状況として、回収率36%で京都府全体の実態調査として考察するには問題はあるが、回答医療機関115件で実施件数28件(24%)、月間指導患者数6人以下(68%)と、広く実施され多くの患者が受けているとは言えない。実施していない理由の多くはマンパワーをはじめとした施設基準が満たせないことであった。
糖尿病性腎症の重症化予防を外来通院で推し進めていくためには、現在の制度のそのものの見直しが必要であろう。
ディスカッション:症例提示「CKD教育入院に適した患者さん」
京都医療センター 腎臓内科
高橋 昌弘 先生
 当院では2013年からCKD教育入院を導入している。今回、その中から特に入院効果の高かった3症例を紹介する。
当院では2013年からCKD教育入院を導入している。今回、その中から特に入院効果の高かった3症例を紹介する。
1例目:70歳代前半女性。2型糖尿病、高血圧症で近医通院中。腎機能悪化傾向のため紹介。おかきなど塩辛いものを好む。アムロジピン5㎎、バルサルタン80㎎内服中。138.9 ㎝、58.65 ㎏、BMI 30.4、下腿浮腫を認める。血清Cr 1.53 mg/dl, eGFR 26.3 ml/min/1.73cm2、尿蛋白 1.46g/g・Cr(CKDステージG4A3)、HbA1c 6.5%。入院時のABPMでは日中血圧 148/80 mmHg、夜間血圧 156/73 mmHgのriser型だった。塩分制限(6g未満)により体重は2.3㎏減少し浮腫も軽快した。バルサルタン80㎎を夕にも追加した効果もあり、退院前のABPMでは日中血圧 144/77 mmHg、夜間血圧 125/67 mmHgのdipper型に改善した。退院後も血圧は比較的安定しており、2年後の2016年4月時点でeGFR 25.6 ml/min/1.73m2と腎機能低下も緩徐であった。
2例目:70歳代後半女性。2型糖尿病、高血圧症で近医通院中。3年間で腎機能が急激に悪化(血清Cr 0.96 mg/dl→Cr 3.54 mg/dl)したため紹介。病識に乏しく内服アドヒアランス不良。159.6㎝、65.45㎏、BMI 25.7、下腿浮腫を認める。血清Cr 3.63 mg/dl, eGFR 10.1 ml/min/1.73cm2、尿蛋白 3.8 g/g・Cr(CKDステージG5A3)、HbA1c 5.6%。アムロジピン5㎎、テルミサルタン40㎎内服中。入院時のABPMでは日中血圧 221/103 mmHg、夜間血圧 213/90 mmHgのNon-dipper型だった。塩分制限(6g未満)により体重は4.3㎏減少し浮腫も軽快した。アムロジピンをニフェジピン80㎎に変更しミカルディスを80㎎に増量したところ、血圧は160/60 mmHg程度に改善した。インダパミド5㎎を追加し退院。退院後は次第に減塩食、自己血圧測定などが実践できるように行動変容し、家庭血圧も安定し2年後には蛋白尿<1g/日となった。腎機能低下速度は紹介前 -6.6 ml/min/1.73m2/年→退院後 -0.9 ml/min/1.73m2/年と緩やかになった。
3例目:60歳代後半女性。IgA腎症と高血圧を背景とした慢性腎不全のため当科通院中。最近蛋白尿増加傾向であり、尿蛋白は食塩摂取量に比例して増加しているようだった。本人としては食事療法を厳守しているとのことで、食事療法の確認のために入院となった。157.0㎝、52.85㎏、BMI 21.4、下腿浮腫を認める。血清Cr 2.26 mg/dl, eGFR 17.5 ml/min/1.73cm2、尿蛋白 2.56 g/g・Cr(CKDステージG4A3)。アムロジピン10m、ペリンドプリル8㎎内服中。入院時のABPMでは日中血圧 129/87 mmHg、夜間血圧 133/86 mmHgのriser型だった。24時間蓄尿で塩分排泄は9.2 g/日認めた。塩分制限(4g未満)により体重は1.8㎏減少し浮腫も軽快。降圧薬は変更しなかったがABPM再検で日中血圧 121/80 mmHg、夜間血圧 114/76 mmHgのNon-dipper型に改善した。ごく最近入院した症例であり、今後の経過が注目される。
これら3例のように浮腫、蛋白尿、血圧高値を認める症例、塩分摂取過剰が疑われる症例はCKD教育入院のよい適応であると思われる。
|
京都医療センター
腎臓内科 科長
八幡 兼成 先生
|
京都桂病院
栄養科 科長
川手 由香 先生
|
松下記念病院
糖尿病内分泌科 部長
岡田 博史 先生
|

 妊娠糖尿病(gestational diabetes mellitus GDM)は「妊娠中にはじめて発見または発症した、糖尿病に至っていない(すなわち“明らかな糖尿病”のレベルにはない)糖代謝異常」と定義され、最近の晩産化社会の進展と相まって、今後ますます重要な問題になると考えられる。一般に、妊娠が進むほど胎児のブドウ糖要求量が増加し、健常状態では母体は低血糖傾向となる。しかし一方、妊娠に伴い胎盤から分泌されるインスリン拮抗ホルモンやインスリンを分解する蛋白分解酵素の分泌が亢進し、インスリン抵抗性が増大する。その結果、妊娠後半期には妊娠前の1.5~2倍のインスリンが必要となり、インスリン分泌が不十分で増大するインスリン抵抗性に対応できない場合、GDM発症に至る。GDM発症にはいつくかの危険因子が知られている(表1)。
妊娠糖尿病(gestational diabetes mellitus GDM)は「妊娠中にはじめて発見または発症した、糖尿病に至っていない(すなわち“明らかな糖尿病”のレベルにはない)糖代謝異常」と定義され、最近の晩産化社会の進展と相まって、今後ますます重要な問題になると考えられる。一般に、妊娠が進むほど胎児のブドウ糖要求量が増加し、健常状態では母体は低血糖傾向となる。しかし一方、妊娠に伴い胎盤から分泌されるインスリン拮抗ホルモンやインスリンを分解する蛋白分解酵素の分泌が亢進し、インスリン抵抗性が増大する。その結果、妊娠後半期には妊娠前の1.5~2倍のインスリンが必要となり、インスリン分泌が不十分で増大するインスリン抵抗性に対応できない場合、GDM発症に至る。GDM発症にはいつくかの危険因子が知られている(表1)。











 妊娠初期には悪阻や胎児側へのブドウ糖輸送の開始によりインスリン必要量は減る.中期以降は胎盤由来のインスリン拮抗ホルモンの分泌・胎盤でのインスリン分解・アディポサイトカインの影響等によるインスリン必要量の増加と,胎児のエネルギー需要・母体膵β細胞のインスリン分泌能増大と,母体の摂食量・運動量の変化等との兼ね合いで,血糖値は変動しやすく、妊娠週数に合わせた管理が必要とされる。
妊娠初期には悪阻や胎児側へのブドウ糖輸送の開始によりインスリン必要量は減る.中期以降は胎盤由来のインスリン拮抗ホルモンの分泌・胎盤でのインスリン分解・アディポサイトカインの影響等によるインスリン必要量の増加と,胎児のエネルギー需要・母体膵β細胞のインスリン分泌能増大と,母体の摂食量・運動量の変化等との兼ね合いで,血糖値は変動しやすく、妊娠週数に合わせた管理が必要とされる。 近年先進国では食生活の変化や車の普及に伴う運動不足などから肥満を背景とした糖代謝異常の増加が大きな社会問題となっている。Barkerら1)による成人病胎児期起源仮説(fetal origins of adult disease)以来、胎児プログラミングに関する多くの研究が行われ、非感染性疾患(non-communicable disease; NCD)の発症リスクが胎児期~小児期の栄養やストレスなど環境と密接に関連していることが明らかになってきた2)。多くの疫学研究や動物実験の結果、子宮内~新生児期に、各種臓器機能が形成される過程でホルモンや低酸素など様々なストレスにさらされることで臓器に特有の遺伝子発現がエピジェネティックな機序により調節され、その結果として、生涯の表現型(各種の非感染性疾患罹患リスク)が形成されることが明らかになった。このような理解に基づいて、胎児期~新生児期の機能形成期(Developmental)の環境がその臓器の健康度(Health)と疾患感受性(Disease)を規定する、すなわち、Developmental Origins of Health and Disease(DOHaD)という概念が提唱されるに至った3)。
近年先進国では食生活の変化や車の普及に伴う運動不足などから肥満を背景とした糖代謝異常の増加が大きな社会問題となっている。Barkerら1)による成人病胎児期起源仮説(fetal origins of adult disease)以来、胎児プログラミングに関する多くの研究が行われ、非感染性疾患(non-communicable disease; NCD)の発症リスクが胎児期~小児期の栄養やストレスなど環境と密接に関連していることが明らかになってきた2)。多くの疫学研究や動物実験の結果、子宮内~新生児期に、各種臓器機能が形成される過程でホルモンや低酸素など様々なストレスにさらされることで臓器に特有の遺伝子発現がエピジェネティックな機序により調節され、その結果として、生涯の表現型(各種の非感染性疾患罹患リスク)が形成されることが明らかになった。このような理解に基づいて、胎児期~新生児期の機能形成期(Developmental)の環境がその臓器の健康度(Health)と疾患感受性(Disease)を規定する、すなわち、Developmental Origins of Health and Disease(DOHaD)という概念が提唱されるに至った3)。



 世界での透析患者は増加の一途をたどっており、これは日本でも同様である。CKD診療に求められることは、透析に至らせない・遅らせる、合併症を予防する・早期発見する、などが挙げられる。そのためには早期からの患者教育が必要である。CKD教育入院とは、「末期腎不全による症状が出現する前のCKD患者が、腎不全の進行を遅らせる目的で1-2週間入院し、医療の各職種 (医師、看護師、薬剤師、栄養士など)による指導を受け、CKDに向き合う方法を学ぶこと。」(Kose et.al. Clin Pharmacol. 2014; 8:71)と書かれている。上野らは469例のCKD患者において、GFR低下速度、尿蛋白、塩分摂取量を教育入院前と入院後12か月で比較し、教育入院後は塩分摂取量が低く維持され、尿蛋白も減少、短期的にはGFRの改善を認めたと報告している (上野, 八田ら. 日腎会誌 2013; 55:956)。また教育入院により塩分に対する味覚が改善するという報告もある(Kusaba et al. Kidney Int 2009; 76:639)。日本腎臓学会発行のエビデンスに基づくCKD診療ガイドライン2013にはCKDステージ3以降においては専門医が診療することで腎機能低下速度が緩やかになり、透析導入すべき時期を遅延できる可能性があるため、腎臓専門医への紹介を推奨すると書かれている。専門医の行う薬剤の調整としては、RA系阻害薬、スタチン、ESA製剤、目標血圧を維持するための降圧薬の開始、およびNSAIDsなど腎毒性物質の中止が挙げられる。さらに、専門医のみならず看護師、栄養士など多職種介入により腎機能低下速度を減少させうることも示されている。専門医への紹介の効果は、チーム医療による部分も大きい。しかし、通院治療のみでは多職種による全人的なかかわりは困難である。そこに教育入院の意義があると考えられる。
世界での透析患者は増加の一途をたどっており、これは日本でも同様である。CKD診療に求められることは、透析に至らせない・遅らせる、合併症を予防する・早期発見する、などが挙げられる。そのためには早期からの患者教育が必要である。CKD教育入院とは、「末期腎不全による症状が出現する前のCKD患者が、腎不全の進行を遅らせる目的で1-2週間入院し、医療の各職種 (医師、看護師、薬剤師、栄養士など)による指導を受け、CKDに向き合う方法を学ぶこと。」(Kose et.al. Clin Pharmacol. 2014; 8:71)と書かれている。上野らは469例のCKD患者において、GFR低下速度、尿蛋白、塩分摂取量を教育入院前と入院後12か月で比較し、教育入院後は塩分摂取量が低く維持され、尿蛋白も減少、短期的にはGFRの改善を認めたと報告している (上野, 八田ら. 日腎会誌 2013; 55:956)。また教育入院により塩分に対する味覚が改善するという報告もある(Kusaba et al. Kidney Int 2009; 76:639)。日本腎臓学会発行のエビデンスに基づくCKD診療ガイドライン2013にはCKDステージ3以降においては専門医が診療することで腎機能低下速度が緩やかになり、透析導入すべき時期を遅延できる可能性があるため、腎臓専門医への紹介を推奨すると書かれている。専門医の行う薬剤の調整としては、RA系阻害薬、スタチン、ESA製剤、目標血圧を維持するための降圧薬の開始、およびNSAIDsなど腎毒性物質の中止が挙げられる。さらに、専門医のみならず看護師、栄養士など多職種介入により腎機能低下速度を減少させうることも示されている。専門医への紹介の効果は、チーム医療による部分も大きい。しかし、通院治療のみでは多職種による全人的なかかわりは困難である。そこに教育入院の意義があると考えられる。
 透析患者は年々増加し2014年末では32万人を超え、新規導入患者の原疾患は1998年以降糖尿病性腎症が最多となっており、これらにかかる医療費も増加している。このことから平成24年の診療報酬改定で糖尿病透析予防指導管理料が新設された。
透析患者は年々増加し2014年末では32万人を超え、新規導入患者の原疾患は1998年以降糖尿病性腎症が最多となっており、これらにかかる医療費も増加している。このことから平成24年の診療報酬改定で糖尿病透析予防指導管理料が新設された。 当院では2013年からCKD教育入院を導入している。今回、その中から特に入院効果の高かった3症例を紹介する。
当院では2013年からCKD教育入院を導入している。今回、その中から特に入院効果の高かった3症例を紹介する。